Книга скачана с сайта
томского клуба туристов "ТАКТ", обработана в виде html
из word
автором данного
сайта. Автор книги - Войков Григорий
Геннадьевич. Содержание
книги.
Принципы скорой и неотложной медицинской
помощи.
1. Нормальные показатели.
Частота сердечных сокращений - 60-90 ударов в минуту (< 60 – брадикардия, >90 – тахикардия). Частота дыхания - 14-18 вдохов в минуту. Температура 36,6°С Артериальное давление – от 105-110/65-70 мм рт. ст. до 130/80 мм рт. ст. (130/80 > - гипертония, 105/65 < - гипотония).
2. Принципы оказания неотложной помощи при травмах:
1. Устранение травмирующего фактора.
2. Убедится, что пострадавший дышит и ничто этому не мешает. Проверить пульс. При необходимости (3.1) провести реанимационные мероприятия (3.2).
3. Выяснить состояние больного (пострадавшего). При наличии сознания пострадавший сам укажет место травмы. Признаки тяжелой травмы (шока): бледность, серый цвет кожи, замедленное (менее 15 в мин.) или учащенное (более 30 в мин.) дыхание, пульс менее 40 или более 120 ударов в минуту.
4. Тщательный осмотр и ощупывание пострадавшего для определения места травмы: кровь и повреждения на одежде, неестественное положение конечностей и органов, болезненная реакция пострадавшего на прикосновение, хруст отломков, различия правой и левой стороны туловища.
5. Снять одежду и обувь с пострадавшего (с места травмы или полностью). Начинать снимать со здоровой стороны тела. При сильном кровотечении одежду быстро разрезать, если она пристала к ране – не отрывать, а обрезать вокруг. При необходимости, обувь разрезать по шву задника. При раздевании больного и деформации его одежды необходимо учитывать время года, необходимость в одежде после оказания помощи.
6. Провести противошоковые мероприятия (3.3): остановить кровотечение (3.4); обработать рану, повреждения (3.5); обезболить (3.3.3); обездвижить травмированный участок тела (наложить шину) (4.7).
7. Придание пострадавшему наиболее удобного положения.
8. Транспортировка пострадавшего до лечебного учреждения.
3. Реанимационные мероприятия
3.1. Признаки клинической смерти:
1. Отсутствие пульсации сонной артерии.
2. Отсутствие реакции зрачков на свет, зрачки расширены.
3. Потеря сознания.
4. Остановка дыхания (зеркальце, поднесенное ко рту, не запотевает).
5. Серый или синюшный цвет лица.
3.2. Правила проведения реанимации.
1. Остановить опасное для жизни кровотечение (3.4).
2. При отсутствии дыхания и сердцебиения провести закрытый массаж сердца для восстановления его работы и искусственную вентиляцию легких для восстановления дыхания. При клинической смерти (3.1) необходимо и то и другое.
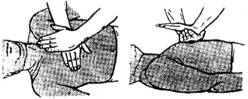
♣ Пострадавшего положить на спину, на ровную жесткую поверхность.
♣ Подложить под плечи валик.
♣ Закрытый массаж сердца (проводит первый человек). До этого можно попытаться восстановить сердцебиение резкими сильными ударами кулака с высоты 20 – 25 см в нижнюю треть грудины с частотой 2 раза в секунду. Положить ладони (рука на руку) по центру на нижнюю треть грудины, разогнуть руки в локтях (рис. 26.а). Резкими толчкообразными движениями (с частотой около 60 раз в мин.) надавливать на грудную клетку с силой, при которой появляется пульсация на сонных артериях (амплитуда движения грудной клетки примерно 4-6 см). После каждого толчка отнимать руки от грудины для ее расправления и наполнения полостей сердца кровью. Продолжать до появления самостоятельного пульса на сонной или лучевой артерии, уменьшения бледности и синюшности кожных покровов.
♣ Искусственная вентиляция легких (проводит второй человек): Запрокинуть максимально голову пострадавшего, выдвинуть нижнюю челюсть вперед. Если челюсти плотно сжаты, их следует осторожно раздвинуть каким-нибудь острым предметом, положить между зубами валик из бинта или ткани. Освободить грудную клетку от мешающей одежды и ремней (обвязки). Освободить проходимость верхних дыхательных путей (удалить при наличии инородные тела). Прикрыть рот больного марлей или носовым платком. Методом «рот в рот» (одной рукой оттянуть нижнюю челюсть, другой зажать нос) или «рот в нос» (при травмах языка, челюсти, губ, если челюсти судорожно сжаты) выдохнуть воздух в пострадавшего (при этом грудная клетка должна расширяться). Закончив выдох, отклониться от пострадавшего и дать грудной клетке опуститься (повторять через 3-4 секунды, соблюдать интервалы). Продолжать до начала уверенного самостоятельного дыхания пострадавшим, не прекращать при слабом дыхании (первый вдох виден по слабому сокращению шейных мышц, похожему на глотание).
♣ При остановке дыхания и сердца - проводить данные мероприятия одновременно, чередуя 4 - 5 надавливаний на грудную клетку с 1 вдуванием воздуха в легкие. Если помощь оказывает один человек, то через каждые два быстрых нагнетания воздуха в легкие производится 10-12 сдавливаний грудной клетки с интервалом в 1 секунду.
♣ Если пострадавший без сознания – следить за чистотой полости рта, очищать ее от рвотных масс пальцем, обернутым салфеткой. При появлении спонтанной рвоты надо держать голову пострадавшего повернутой на бок, но лучше перевернуть пострадавшего на живот.
Реанимационные мероприятия надо прекращать, если через 60-90 минут отсутствует пульсация на сонных артериях или появились признаки биологической смерти. Один из первых признаков – помутнение роговицы и ее высыхание. При сдавливании пальцами глаза с боков зрачок сужается и напоминает кошачий глаз.
Ошибки при проведении реанимации: Если голова пострадавшего не до конца запрокинута, воздух при вдутии поступает вместо легких в желудок. Если рот реанимирующего плохо прижат ко рту или носу пострадавшего, часть вдуваемого воздуха теряется. Неправильно выбранное место наложения ладоней на грудину. Следить за синхронностью чередования массажа и искусственного дыхания - вдувание проводить в момент расслабления грудной клетки.
3.3. Противошоковые мероприятия.
3.3.1. Признаки шока. При травмах первые 5-10 мин может наступить общее речевое и двигательное возбуждение. Потом наступает состояние угнетения, слабая реакция на окружающее, неподвижность, бледность, липкий холодный пот, частое и поверхностное дыхание, спутанность или потеря сознания, пастозность (сероватый цвет) лица и конечностей, похолодение конечностей, учащение пульса до 140-200 ударов в минуту и ослабление его наполнения.
3.3.2. Основные правила борьбы с шоком:
1. Провести обезболивание (3.3.3) пострадавшего. При отсутствии лекарств дать выпить водки или спирта (если ему можно пить). Наркотики не давать до исключения травмы живота.
2. Устранить причину шока:
a. Травматический. Обработать рану (удалить грязь, промыть антисептиками) и наложить стерильную повязку (3.5). Обеспечить покой поврежденному органу наложением шины (4.7). В тяжелых случаях в/м, в/в 60-90 мг преднизолона или 6-8 мг дексаметазона. При возможности - переливание кровезаменителей (в/в глюкоза 400 мл, полиглюкин 400 мл).
b. Инфекционно-токсический. промывание желудка (14.4.3), снятие интоксикацию: в\в лазикс + гемодез (200 – 400 мл).
c. Анафилактический. (сильная аллергическая реакция на лекарство, укус пчелы и т.д.) – удалить аллерген, ввести в\м преднизолон.
3. Дать сердечные препараты (кордиамин, корвалол). Поднять артериальное давление (преднизолон, мезатон в/м).
4. Укутать пострадавшего, обеспечить покой, напоить чаем (если можно).
3.3.3. Борьба с болью.
3.1 Введение анальгетиков (обезболивающие): таблетки; инъекции в/м (18.2), местно (18.3). (Препараты размещены по степени усиления эффекта, для их приобретения не требуется рецепта.)
· Анальгин, Цитрамон, Парацетамол, Аспирин, Солпадеин, Панадол и т.д.
· Баралгин, Спазган, Пентальгин;
· Кетанов, Ксефокам (+ Диклофенак (Вольтарен) для усиления анальгизирующего эффекта);
· Стадол (Морадол) – только по рецепту.
Примеры. При легких и умеренно выраженных болях (зубные, головные боли, невралгии, мышечные, гинекологические боли, лихорадочные состояния, легкие травмы): Анальгин, Цитрамон, Парацетамол, Аспирин по 1т 3-4 р\д после еды.
При травматической острой боли: внутримышечно или в место повреждения –Анальгин (2-3 раза в день по 2 мл 50% раствора), Баралгин (через 6-8 часов по 5 мл), Кетанов, Ксефокам, Стадол, Морадол (по рекомендуемым схемам).
3.2 Введение местных анестетиков: вводятся местно в область травмы, блокируют проведение болевых импульсов непосредственно из района поражения, инъекции местно (18.3). Препараты: Новокаин, Лидокаин, Маркаин, Карбостезин, Анекаин.
Примеры. При повреждении кожи, зубной боли: местное опрыскивание 0,5% раствором новокаина, лидокаина.
При травматической острой боли - новокаиновая блокада: вводят выше места повреждения (воспалительного процесса). Используют длинную иглу, сначала делают "лимонную корочку" и вводят иглу до кости, подавая маленькими порциями раствор новокаина. Иглу отводят назад на 1-2 см, инъецируют 0,25% раствор новокаина в количестве 60 – 200 мл. Или эквивалентное по содержанию новокаина количество раствора другой концентрации (следить за дозой).
3.4. Остановка кровотечения.
Артериальное. Кровь алая, истекает сильной пульсирующей струей. Самостоятельно не останавливается, в течении нескольких минут может произойти кровопотеря, несовместимая с жизнью (2 - 2,5 л). Экстренная остановка: прижатие артерии пальцем (ладонью, кулаком) к ближайшим костным образованиям, пережатие путем сгиба конечности в суставе, положив предварительно валик из ткани. Экстренная остановка позволяет подготовить все необходимое для наложения жгута (3.4.1).
Венозное. Кровь темная, истекает из раны непрерывной струей. Самостоятельно не останавливается. Тугая давящая стерильная повязка на рану. Возвышение положения конечности.
Капиллярное. Истекает менее интенсивно (чем при повреждении крупной вены). Имеет тенденцию к самостоятельной остановке. Если не останавливается простой стерильной повязкой, наложить давящую повязку.
Внутреннее. При повреждении внутреннего органа (тупая травма, падение с высоты и т.д.), диагноз можно предположить при появлении признаков острой кровопотери (нарастающая слабость, бледность, учащение пульса) без наружного кровотечения. Нельзя давать пить и есть. Холод на место травматического повреждения. Немедленная госпитализация в стационар.
3.4.1. Правила наложения жгута для остановки артериального кровотечения (специальный резиновый жгут, резиновая трубка или жгут-закрутка из материи или веревки с палочкой для создания закручивающего усилия и фиксации).
Жгут применяют только когда кровь невозможно остановить полноценной давящей повязкой. Перед наложением жгута конечность поднимают вверх. Жгут накладывают выше раны, как можно ближе к краю, лучше сверху одежды или подкладывают ткань. При наложении закрутки нужно подстраховывать кожу пострадавшего от ущемления. Усилие стягивания жгута не должно превышать необходимого усилия для остановки крови, иначе можно повредить сосуды и нервы. Пострадавшую конечность укутать (но не греть). При наложении любых других повязок (шина, стерильная повязка) к жгуту должен быть обеспечен прямой беспрепятственный доступ. Зафиксировать под жгут записку с указанием времени наложения и определить ответственного участника, следящего за временем. Жгут может сдавливать сосуды не более 1 часа зимой, летом -1,5 часа. Если этого срока не хватает для доставки в больницу, то через 30 (зимой) – 60 (летом) минут после наложения, жгут снимают на 5-10 минут, крепко прижимая ладонью рану через повязку или делая пальцевое пережатие. Иначе произойдет омертвление конечности. Выдерживая сроки наложения жгута, нужно иметь в виду, что правильно наложенный жгут через 1—15 минут начинает причинять пострадавшему сильную боль. При последующем наложении жгута желательно изменить место его наложения, выше или ниже. При снятии жгута возможно увеличение кровопотери и развитие шока вследствие поступления в кровь продуктов «застоя» из поврежденной конечности, это само по себе очень опасно.
3.5. Правила и порядок обработки ран, повреждений:
1. Удалить из раны землю, куски одежды и т.д. Запрещено удаление глубоколежащих инородных тел и костных отломков, вправление выпавших органов.
2. В случае обширной рваной раны и при задержке госпитализации в лечебное учреждение нужно после обезболивания (3.3.3) и противошоковых мероприятий (3.3) прокаленным на огне или продезинфицированным инструментом (нож, ножницы) иссечь размозженные и инфицированные участки раны, обрывки кожи, вскрыть все кожные карманы для свободного доступа воздуха в рану. Это можно делать только при полной уверенности, что состояние больного позволит перенести эту процедуру и она не усугубит ситуацию.
3. Промыть рану антисептиками (перекись водорода, фурациллин, розовым раствором калия перманганат, опрыскать пантенолом).
4. Обработать края раны спиртовыми растворами (спирт, йод, зеленка).
5. В зависимости от вида кровотечения:
5.1. При отсутствии или очень малом кровотечении наложить повязку с мазью: Левомеколь, Левосин, Диоксиколь, бальзам Спасатель, линимент синтомицина. Запрещается класть непосредственно в рану вату, необходимо отделить ее от раневой поверхности марлевым перевязочным материалом.
5.2. При небольшом кровотечении наложить сухую стерильную давящую повязку (стерильные салфетки или бинт на поверхность раны), фиксировать их лейкопластырем или бинтованием (3.5.1). Если кровотечение после этого продолжается, поверх первой повязки наложить несколько слоев ваты и перевязочного материала и снова туго забинтовать (не снимая первую, пропитанную кровью повязку).
5.3. При артериальном кровотечении, помимо перечисленного, необходимо наложить жгут (3.4.1).
6. Края широкой раны можно сблизить полосками лейкопластыря, Сверху наложить давящую повязку.
7. В качестве подручного материала для наложения повязки можно использовать куски ткани (одежды), соблюдая стерильность раны.
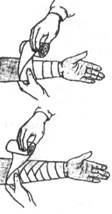
3.5.1. Правила бинтования:
1. Повязку нужно накладывать прочно, она не должна соскальзывать или слишком давить, вызывая боль и ухудшение кровообращения.
2. Конечность бинтовать снизу вверх с 2-3 фиксирующими турами (оборотами) бинта вначале и периодическом их повторении далее.
3. Каждый следующий тур бинта должен покрывать на 1/2 предыдущий (кроме сложных повязок).
4. После окончания бинтования конец бинта разрезают на две половины, каждым обхватывают перевязываемую часть тела и не туго завязывают.
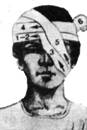
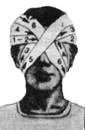
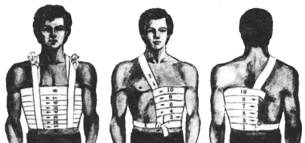
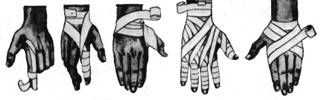
Примеры повязок приведены на рис. 25. 1 – повязка на левый глаз; 2 – на оба глаза; 3, 4 – этапы наложения повязки на волосистую часть головы; 5 – на нос; 6 – на нижнюю губу и подбородок; 7 – повязка из ваты и бинтов при повреждении шейных позвонков; 8 – колосовидная повязка на плечевой сустав; 9 – восьмиобразная повязка на область локтевого сустава; 10 – колосовидная повязка на стопу и голень; 11 – спиральная повязка на грудную клетку с двумя проймами; 12, 13 – повязка при одностороннем повреждении грудной клетки; 14 – на тазобедренный сустав и бедро. Повязки на пальцы: 15 – возвращающаяся, 16 – спиральная, 17 – колосовидная. 18 – на все пальцы кисти; 19 – колосовидная повязка на кисть. Повязки на стопу и голеностопный сустав: 20 – возвращающаяся, 21 – колосовидная, 22 – восьмиобразная, 23 – на пяточную область. 24 – на предплечье.
4. Оказание медицинской помощи при травмах костей и суставов.
4.1. Растяжение связок суставов (коленного, голеностопного и т. д.).
Признаки. Отек в области повреждения, резкие боли при движении. Отсутствуют резкие боли при нагрузке по оси конечности (если они есть, возможен перелом).
|
|
|
|
|
|
||||
1 2 3 4 5 |
||||||||
|
|
|
|
|
|
||||
6 7 8 9 10 |
||||||||
|
|
|
|
||||||
11 12 13 14 |
||||||||
|
|
|
|||||||
15 16 17 18 19 |
||||||||
|
|
||||||||
20 21 22 23 24Перевязки. Рис. 25 Цифры указывают последовательность наложения туров бинта, а стрелки – их направление |
||||||||
|
|
|
|||||||
Рис. 26 а в |
||||||||
|
|
|
|
|
|
|
|
|
|
Помощь. Покой в первые сутки. При резких болях обезболить (3.3.3). Первые 2-3 дня: Тугое бинтование (эластичный бинт). Холод на место повреждения, мази (гепариновая, троксевазиновая). В последующем: Тугое бинтование при нагрузках. Разогревающие мази (финалгон, капсикам, фастум гель и т.д.).
4. 2. Вывихи. Признаки. Сильная боль. Область сустава деформирована (по сравнению со здоровой стороной). Конечность занимает вынужденное положение, может быть укорочена. Ограничение или полная невозможность движения в суставе. Суставный конец кости может прощупываться не на своем обычном месте.
Помощь. Ни в коем случае не вправлять (можно вызвать перелом и повреждение сосудов и нервов), это должен делать специалист. Обезболить (3.3.3). Зафиксировать конечность с помощью шины (4.7), по возможности не меняя ее положения. Первая помощь осуществляется так же, как при переломах (4.3).
4. 3. Перелом конечностей. Признаки. Деформация или укорачивание конечности, сильная боль при движении, ненормальная подвижность конечности, неровность кости и хруст отломков при ощупывании. Развитие шока.
Помощь. При открытом переломе остановить кровотечение (3.4). Противошоковые мероприятия (3.3). Обезболить (3.3.3). Обработать рану (3.5). Наложить шину (4.7): на предплечье - зафиксировать руку (согнутую в локтевом суставе) от нижней трети плеча до основания пальцев, подвесить ее на косынку; на голень - от верхней трети бедра до кончиков пальцев; на бедро - снаружи – от подмышки до пятки, изнутри – от паха до пятки. При переломах голени фиксируются коленный и голеностопный суставы, плеча – плечевой, лучезапястный и локтевой суставы и предплечья – локтевой и лучезапястный. В экстренном случае ногу прибинтовать к здоровой конечности, руку – к туловищу. Нельзя удалять или вправлять в глубину раны торчащие отломки костей, самостоятельно сопоставлять сломанные кости.
4.4. Перелом костей таза. Признаки. Боль при попытке сесть, встать на ноги. Боль в области крестца и промежности, болезненность при надавливании на лобок и кости таза. Симптом «прилипшей пятки» (на стороне повреждения не может поднять прямую ногу, волочит пятку). Состояние шока. При повреждениях мочевого пузыря и мочеиспускательного канала мочеиспускание затруднено, из канала может выделяться кровь.
Помощь. Противошоковые мероприятия (3.3) или обезболить (3.3.3). Транспортировать лежа на жесткой ровной поверхности в позе «лягушки» (ноги согнуть в коленях, развести в стороны, под колени – валик) лишь при невозможности вызвать помощь, очень осторожно.
4.5. Перелом ребер, открытый пневмоторакс (уменьшение объема легкого в результате повреждения кожи, плевры костным отломком).
Признаки. Резкая локальная болезненность в месте перелома. Хруст отломков, ограничение подвижности поврежденной половины грудной клетки. При пневмотораксе – открытая рана, при дыхании воздух с «хлюпаньем» входит в рану.
Помощь. Противошоковые мероприятия (3.3). Обезболить (3.3.3). При открытом переломе остановить кровотечение (3.4), наложить повязку (герметичную при пневмотораксе - поверх стерильных салфеток зафиксировать кусок клеенки, целлофана). На глубоком выдохе - тугое бинтование грудной клетки. Транспортировать в сидячем положении (возвышенное положение), при удовлетворительном состоянии может передвигаться самостоятельно.
4.6. Повреждение позвоночника. Признаки. Очень сильная боль в области сломанного позвонка. Нарушение движений в ногах и руках, расстройство чувствительности ниже уровня травмы. Мышцы расслаблены. Возможны острая задержка мочи или самопроизвольное мочеиспускание и дефекация. Помощь. Положить на спину. При необходимости провести реанимационные (3.2) и противошоковые (3.3) мероприятия. Обработать рану (3.5). Транспортировать в горизонтальном положении на твердой ровной поверхности, как можно сильнее ограничить подвижность позвоночника и головы.
4.7. Правила наложения иммобилизационной шины.
При тяжелых травмах шина накладывается после обезболивания (3.3.3) и противошоковых мероприятий (3.3). Следует фиксировать не только место перелома, но и суставы, расположенные выше и ниже перелома. Между шиной и травмированной конечностью должна быть проложена мягкая ткань, особенно в местах костных выступов. При наложении шины не допускается самостоятельное исправление смещенных костных отломков. Конечность фиксируется в наиболее физиологически удобном положении. Шина должна быть достаточно длинная, чтобы кисть или стопа не свисали. Под кисть подкладывают ватно-марлевый валик. На рис. 26.в приведен пример иммобилизационной шины при переломе надколенника и других повреждениях коленного сустава.
5. Черепно-мозговая травма.
5.1. Сотрясение мозга.
Признаки. Потеря сознания (от нескольких секунд до более продолжительного времени, длительность не зависит от тяжести сотрясения). Нарушение памяти. Головные боли, головокружение, тошнота, рвота (многократная, не приносящая облегчения). Урежение или учащение пульса. При ушибах головного мозга, кроме этого – разная величина зрачков, расстройство движений и чувствительности в конечностях и туловище.
Помощь. Придать горизонтальное положение на спине, при бессознательном состоянии – на боку. Полный покой, дать обезболивающие (3.3.3), мочегонные препараты. Холод на голову (пакет с холодной водой или снегом). Ограничить питье. Транспортировка (15) в лечебное учреждение.
5.2. Черепно-мозговая травма, переломы костей черепа. Признаки. Кроме признаков, перечисленных для 2.7, наблюдается кровотечение из носа, ушей, рта, кровоподтеки в области глазниц, истечение спинномозговой (желтоватой) жидкости из носа и уха. Двигательный и чувствительный паралич конечностей. В тяжелых случаях - раны волосистой части головы, деформация костей черепа, повреждение вещества мозга.
Помощь. Обработать рану (3.5) (запрещено удаление из раны обломков, торчащих инородных тел). Провести все мероприятия при закрытых повреждениях черепа (2.7). Транспортировать лежа (15). Над раной можно зафиксировать твердую выпуклую поверхность (каска, чашка).
6. Повреждение и ранение живота. Признаки. Рана живота, кровотечение, возможно выпадение органов брюшной полости. Быстрое нарастание признаков кровопотери и шока (бледность кожи и слизистых оболочек, учащение пульса, холодный пот). Появление симптомов перитонита (жажда, бледный и землистый оттенок кожи, учащенное дыхание, резкая болезненность и напряжение мышц живота при ощупывании, вздутие живота).
Помощь. Противошоковые мероприятия (3.3). Обезболить (3.3.3). Обработать рану (3.5) (запрещено вправление выпавших органов), накрыть рану салфетками (смоченными фурациллином). Повязка должна быть постоянно влажной. Не давать есть и пить (только смачивать губы). Транспортировать в горизонтальном положении (с приподнятым головным концом), под колени валик из одежды. Поверх рану можно прикрыть выпуклым жестким предметом (каска, котел и т.д.). Постоянно охлаждать место ранения.
7. Ожоги. Признаки. Различают 4 степени тяжести: 1 - покраснение и отек кожи; 2 – тонкие пузыри, наполненные желтоватой жидкостью (плазма крови); 3 – омертвение кожи на всю глубину, с рук кожа сходит подобно перчатке; 4 – выгорание кожи и глубжележащих структур. Сильная постоянная боль, подъем температуры тела (при обширных ожогах), вплоть до развития шока (в зависимости от тяжести). Через ожоговую поверхность организм теряет много жидкости и белка.
Помощь. Устранить причину воздействия высокой температуры (при воспламенении одежды накрыть плотной тканью, засыпать снегом или полить водой; при ожоге жидкостью быстро снять одежду). Сразу на несколько минут место ожога поместить в мягкий снег или поливать холодной водой. Обезболить (3.3.3). При 1 и 2 степенях обрабатывать эмульсиями (олазоль, пантенол). Стерильные повязки на пораженное место, можно с антибактериальными мазями (левомеколь, синтомицин). При ожогах средней тяжести (ожог 2 степени площадью больше одной ладони) давать обильное соляно-щелочное питье (1/4 чайной ложки поваренной соли и 1/4 ч.л. пищевой соды на стакан воды), холод в область повязки на ожоговой поверхности. При площади ожога менее ладони (не на кисти или лице) обычно можно продолжать работу на маршруте. Ожоговые пузыри срезать нельзя, можно лишь прокалывать стерильным инструментом для вытекания части жидкости, уменьшения их размера и болезненности. При этом стерильную дренажную повязку менять два раза в день.
При 3 и 4 степенях провести противошоковые мероприятия (3.3), к перечисленному для ожогов 1-2 степени добавить в/в введение физ.раствора, глюкозы, аскорбиновой кислоты. Провести эвакуацию.
При ожогах нельзя отрывать одежду от раны, смазывать место ожога маслом, обрабатывать ожог йодом или водкой (спиртом).
8. Обморожения. Признаки. Степень проявляется со временем, после отогревания пострадавшего, первичные признаки одинаковы: Побеление, снижение и потеря кожной чувствительности, невозможность движения. После отогревания: 1 степень – чувствительность и движение восстанавливаются, кожа отечна, сине-красного цвета. Через 5-7 дней наблюдается шелушение и зуд, кожа остается очень чувствительна к холоду; 2 степень – образуются пузыри, температура тела повышается, появляется озноб, возможно развитие инфекции с выделением гноя на месте пузырей; 3 степень – омертвление (некроз) отмороженных участков кожи; 4 – промерзание и омертвение глубоких тканей.
Профилактика. Одежда и обувь не должны быть тесными, не должны иметь тугих резинок и ремней. Надо постараться усилить кровообращение на замерзающем участке тела: широкие махи ногами взад-вперед и глубокие приседания, энергичные махи руками от плеча и быстрые сжимания и разжимания пальцев в кулак, при замерзании лица сделать 10-15 глубоких наклонов вперед, самомассаж и растирания. Горячий сладкий чай, несколько таблеток глюкозы, несколько кусочков сахара. Медикаменты: аспирин по 1/2 таб. 1 р/д после еды в течение похода, трентал по 1 таб. 3 р/д за 3-5 дней до и в течении периода возможного обморожения, никотиновая кислота (ксантинола никотинат) (применять с осторожностью – усиливает теплопотери) по 1-2 таб. при замерзании и снижении чувствительности.
Помощь. Растирать можно только при несильном обморожении, не применять жестких, травмирующих тканей. Обезболить (3.3.3). Поместить в теплое место (собственное тепло или тепло тела товарища), горячее сладкое питье, сосудорасширяющие препараты (никотиновая кислота, эуфиллин, можно алкоголь), заставлять пострадавшего шевелить поврежденной конечностью. Стерильные повязки с антибактериальными мазями (пантенол, левомеколь, синтомицин). Внутрь по 1 таб. анальгина, димедрола и но-шпы. При общем плохом состоянии, температуре – жаропонижающие препараты, антибиотики. При обморожении III степени (замораживание подкожных тканей) конечность защитить от механических повреждений и тщательно теплоизолировать – ткани должны оттаивать внутренним теплом. Если сверху ткани оттают, а крови к ним поступать не будет, разовьются более тяжелые осложнения. Транспортировать с необходимой степенью теплоизоляции. Назначение выше перечисленных препаратов.
Нельзя смазывать отмороженные участки жиром и растирать снегом.
9. Переохлаждение. Признаки. Мышечная дрожь, учащаются дыхание и пульс, кожа бледная. Затем температура тела снижается, развивается сонливость, мышечная дрожь исчезает, расширяются сосуды кожи, возникает обманчивое ощущение тепла, пульс замедляется, давление падает, дыхание становится поверхностным и редким, может наступить потеря сознания.
Помощь. Срочное (но постепенное) согревание любыми способами: тепло укутать, тепло тел товарищей, большой костер, горячий сладкий чай. Крайне опасен местный нагрев отдельных частей тела, не растирать конечности. Никотиновая кислота внутрь или немного алкоголя при условии, что пострадавший находится в тепле (бивак, палатка), чтобы не было еще большего переохлаждения от расширения сосудов. При падении давления и снижении частоты пульса – назначение сердечно-сосудистых препаратов.
10. Повреждения кожного покрова.
Ушиб мягких тканей (синяк, припухлость, болезненность). Наложить давящую повязку для остановки кровотечения в мягкие ткани, холод на место ушиба в течение первых суток. Кровоподтек можно проткнуть стерильной иглой для выхода части крови, сохраняя при этом кожный покров. Обработать йодом или зеленкой.
Ссадины (небольшие повреждения верхних слоев кожи, кровотечение незначительное и останавливается самостоятельно или после наложения давящей повязки). Небольшие ссадины после обработки спиртом или йодом можно оставить заживать без повязки на воздухе. Ссадины крупнее промыть перекисью водорода, фурациллином, кожу вокруг обработать йодом, наложить асептическую повязку. При крупных ссадинах (ранах) см. 3.5.
Потертости (покраснение и болезненность кожи). Если потертость замечена своевременно - устранить причину возникновения, смазать кремом. При покраснении кожи – продезинфицировать йодом или спиртом, забинтовать этот участок.
Мозоли (болезненные пузыри). Можно проткнуть пузыри стерильной иглой для выхода части жидкости, сохраняя при этом кожный покров. Наложить тугую асептическую повязку или заклеить специальным пластырем, предварительно можно прошить мозоль иголкой, оставив там пропитанную зеленкой или йодом нитку.
11. Оказание неотложной помощи при утоплении.
После извлечения из воды освободить дыхательные пути и легкие от воды: уложить пострадавшего животом на бедро согнутой ноги спасателя, открыть рот, похлопать по спине, плавно сжимать толчкообразными движениями ребра со стороны спины. Продолжать до прекращения бурного вытекания воды. Восстановить проходимость верхних дыхательных путей (удалить инородные тела, устранить запрокидывание языка). Провести реанимационные мероприятия (3.2), если воды в легких нет – начинать их сразу. После успешного проведения мероприятий пострадавший должен быть доставлен к врачу, т.к. могут быть осложнения со стороны легких и центральной нервной системы.
12. Удушье от попадания инородного тела в верхние дыхательные пути. Экстренные мероприятия: При полной блокаде дыхательных путей пострадавшего, спасателю обхватить руками пострадавшего сзади со спины. Сцепить их в замок, поместить в область солнечного сплетения у пострадавшего. Резкими толчкообразными движениями (направление – спереди назад и снизу вверх) попытаться вытолкнуть инородный предмет из верхних дыхательных путей. Повторять до выхода инородного тела. У детей инородное тело можно удалить путем подвешивания ребенка вверх ногами с постукиванием по спине.
При неэффективности данных мероприятий – трахеостомия: Пострадавшего положить на спину. Подложить под плечи валик. Острым предметом сделать поперечный разрез кожи, связок (между хрящами или кольцами трахеи), слизистой трахеи, раздвинуть края раны. Убедиться в проходимости для воздуха через сделанное отверстие (движение воздуха, появление дыхания). Вставить в отверстие полую трубку, по возможности зафиксировать (лейкопластырем, бинтом).
13. Поражение молнией, поражение электрическим током. Признаки. Потеря сознания. Редкое, едва заметное дыхание или его остановка. Частый, аритмичный пульс, может быть очень слабым вплоть до остановки сердца. Расширенные зрачки. При остановке сердца они не реагируют на свет. Следы ожогов. Синюшность лица, шеи, грудной клетки, кончиков пальцев. Возможно непроизвольное выделение мочи и кала. Временная глухота и немота.
Помощь. При поражении током сначала прекратить его действие на пострадавшего: отключить ток, отвести провод или оттащить пострадавшего, обернув руки изолирующем материалом или используя непроводящий подручный предмет (палка, ветка). При необходимости провести реанимационные мероприятия (3.2), ввести сердечно-сосудистые препараты (адреналин, кордиамин, кофеин). Если пострадавший без сознания, но дыхание и сердцебиение у него сохранены (возобновлены), нужно расстегнуть ему одежду, уложить на бок, следить за проходимостью дыхательных путей (очистка полости рта), положить валик под шею. Наличие дыхания определяется по движению грудной клетки или запотеванию зеркальца, поднесенному ко рту. Обработать место ожога (7). В большинстве случаев необходима эвакуация.
14. Дисадаптозы и основные заболевания.
14.1. Ангина. Признаки. Боль, першение в горле, затрудненное глотание, при осмотре – зев красный, миндалины увеличены, может быть налет, гнойные пробки, повышение температуры тела, слабость, потеря аппетита, чувство жара и общей разбитости.
Помощь. Полоскание горла: теплый раствор соли (соды), настойкой календулы или эвкалипта (1 чайная ложка на ст. воды), фурациллином, настоями шалфея, зверобоя, календулы, эвкалипта, багульника. Витамины (особенно С до 1г сутки), при высокой температуре – жаропонижающие и атибиотики. Смягчение горла – минтон, фарингосепт и др. Можно ингаляторы – пропасол, ингалипт. Наружно на горло спиртовой компресс (спирт 40 %). Обильное щелочное питье. Согревающая повязка или водочный компресс. При ухудшении состояния – спуск вниз.
14.2. Бронхит, воспаление легких (осложнение бронхита). Признаки. Кашель, сухой или с отхождением мокроты (светлая, гнойная), одышка (не всегда), жар, озноб, повышение температуры, частый пульс, боль в грудной клетке, (при воспалении легких – боль в очаге воспаления), влажные хрипы в легких (при воспалении легких), симптомы интоксикации: слабость, разбитость, головные и мышечные боли, бледность, учащенный ритм сердца, возможна боль при глубоком вдохе. Синюшность носа, губ, кончиков пальцев.
Помощь. Антибиотики, жаропонижающие, антигистаминные препараты (димедрол, супрастин, тавегил), отхаркивающие (таблетки от кашля, бромгексин). Снять интоксикацию: обильное питье, глюкоза с витамином С – в\в, витаминотерапия. При надсадном кашле без мокроты – препараты, подавляющие кашель (либексин, тусупрекс и т.д.). Эвакуация в больницу.
14.3. Горная болезнь. В результате воздействия комплекса факторов высокогорья:
- недостаток кислорода;
- высокая физическая нагрузка;
- активное вымывание СО2 из крови (из за низкого содержания СО2 в горном воздухе);
- высокая насыщенность воздуха аэроионами (из за ионизации воздуха в горах ультрафиолетовым излучением);
- талая вода и низкое содержание солей в воде;
- потеря жидкости и переохлаждение легких в результате повышенной потери воды при дыхании (из за низкой влажности воздуха);
на высоте (более 4000 м) возникают многообразные состояния дисадаптации, проявляющиеся в нарушении ритма дыхания (одышка, патологическое дыхание Кусмауля или Чейн-Стокса), снижении работоспособности, головной боли, тошноте, рвоте, нарушении координации движений, сна. Удлиняется восстановительный период. Нарушение функций пищеварения (потеря аппетита, поносы) и усвоения пищи (особенно жиров). Развивается обезвоживание (потеря воды 7-10 л в сутки, на равнине – 3 л.), психические нарушения (кислородное голодание мозга), повышается чувствительность к обморожению, ослабляется болевая чувствительность (вплоть до полной потери), резко увеличивается вероятность воспаления легких.
Профилактика. Полная или частичная акклиматизация, заключающаяся в постепенном подъеме (1000 м/сут.), тренировки за несколько месяцев до выезда, предварительный медицинский контроль. Питание до 5000 ккал. в сутки, углеводы, глюкоза, лимонная или аскорбиновая кислота, 4-5 л воды в сутки, витамины, адаптогены. Внимательность участников друг к другу.
Помощь. Разгрузка, снижение темпа движения, отдых, тепло, витамины, глюкоза. Симптоматическая терапия: анальгетики, адаптогены, легкие транквилизаторы, кислород. При головной боли – анальгин. При тошноте - аэрон, валидол. При нарушении сознания или подозрении на воспаление легких (14.2) – спуск на высоту ниже 2500-2000 м, при необходимости - эвакуация.
В ряде случаев дисадаптация реализуется в виде патологических состояний острого горного отека легких (наиболее часто), острого горного отека мозга, острого горного отека кишечника и острого горного отека почек. Эти состояния могут развиваться после завершившегося первого периода адаптации в течение всего срока пребывания участников в горах.
Острый отек легких. Признаки. Выраженная одышка, цианоз (синюшность лица, кистей, стоп), слышимые на расстоянии влажные, крупнопузырчатые хрипы, пенистая мокрота розового цвета, жажда, боли в груди, вынужденное сидячее положение.
Острый отек головного мозга. Признаки. Сильная головная боль, слабость, спутанность сознания, переходящая в его потерю.
Острый отек кишечника – боли в животе и острый отек почек - нарушение мочеиспускания, боли в поясничной области. Два последних состояния встречаются исключительно редко.
Помощь. Придать больному полусидячее положение, верхнюю половину туловища приподнять, во всех случаях мочегонные средства (лазикс в/в + препараты калия (панангин). Ограничить объем выпиваемой жидкости, согреть руки и ноги (горячая вода). Дать кислород (если есть), пропущенный через спирт, или фурациллиновый раствор (или дыхание через проспиртованную марлю). Срочная эвакуация с высоты. Самостоятельное передвижение больного не рекомендуется. После ликвидации непосредственной угрозы для жизни дальнейшее пребывание участника в горах в этом году не допускается.
14.4. Желудочно-кишечные расстройства, пищевые отравления.
Причины. Использование недоброкачественных продуктов, непривычных продуктов, заражение кишечными инфекциями.
Признаки. Схваткообразные боли в животе, понос, тошнота, рвота. Возможно повышение температуры. В тяжелых случаях – судороги, сердечная слабость, потеря сознания. Скрытый период заболевания от одного до нескольких часов.
Помощь. При подозрении на кишечные инфекции больной должен быть относительно изолирован (отдельная посуда, тщательное мытье рук и т.д.), необходимо обращение к врачу. Применение антибиотиков до обращения к врачу только в случае угрожающего состояния и невозможности госпитализации.
При пищевых отравлениях - в первые 12 часов - промывание желудка (14.4.3), слабительные. Антибактериальные препараты (фталазол, сульгин). В тяжелых случаях – антибиотики (тетрациклин, левомицетин и т.д.). При схваткообразных болях – бесалол по 1т 2-3 раза в день. Обильное питье. Глюкоза с аскорбинкой. При сильном поносе – имодиум, лоперамид. Ферментные препараты (абомин, фестал, энзистал) и бактериальные препараты (лактобактерин и т.д.). При падении давления и снижении частоты пульса – назначение сердечно-сосудистых препаратов.
Профилактика. Личная гигиена. Обеззараживание воды (кипячение, пантоцид 1т на 0,5-0,75 л, 2 капли 5-процентной настойки йода на 1 л воды). Потребление свежих продуктов, мытых овощей. Все продукты походной раскладки должны иметь длительные сроки хранения. Беречь продукты от грызунов и других животных. Не потреблять неизвестные грибы и растения.
14.4.1. Функциональные расстройства деятельности желудка и кишечника. Возникают вследствие нарушения режима питания, повышенной физической нагрузки, действия высокогорных факторов.
Они проявляются в виде поносов или запоров. При поносах – активированный уголь, смекта, ферментные препараты (фестал, абомин), бактериальные препараты, имодиум. При запорах, в тяжелых случаях - слабительные.
14.4.2. Ботулизм. (Пищевая инфекция, возбудители могут находиться на несвежих мясных и рыбных продуктах). Признаки. Слабость, головокружение, головная боль, тошнота. Туман, двоение перед глазами, жажда и сухость во рту, нарушение глотания, паралич мышц конечностей и шеи.
Помощь. Промывание желудка (14.4.3). Обильное питье. Активированный уголь, солевое слабительное, очистительная клизма по 0,3 – 0,5 л теплой воды до появления чистых промывных вод. Поддержание сердечной деятельности, кислород. Срочная эвакуация.
14.4.3. Промывание желудка.
Пострадавшему выпить 1,5-2,0 литра воды (1% солевого раствора, слаборозовый раствор перманганата калия, воду с размешанным активированным углем). Вызвать рвоту путем надавливания пальцем на мягкое небо. Повторять до появления чистых промывных вод. Дать солевое слабительное (сульфат натрия 30 г или столовую ложку поваренной соли на 0,5 стакана теплой воды).
14.5. Зубная боль, периодонтит. Признаки. Резкая, ноющая боль в области зуба, возможно отечность десны и щеки, с покраснением. Боль при надавливании и жевании.
Помощь. Если в зубе есть полость, удалить из нее остатки пищи, закрывать ватой перед едой, которую удалять после еды. Местное обезболивание (таблетку анальгетика на зуб; ватка, смоченная новокаином, либо зубные капли), полоскание горячим раствором питьевой соды, настоя календулы. Прием анальгетиков внутрь, в/м (литическая смесь - анальгин с димедролом, баралгин и т.д.). При воспалении тканей вокруг – полоскать содой, раствором антисептиков (фурациллин). При сильных постоянных болях возможна анестезия 2-3 мл 2% раствора новокаина в область переходной складки на уровне больного зуба, назначение антибактериальных препаратов (сульфадимезин, сульфадиметоксин, антибиотики).
14.6. Заражение крови (сепсис). Признаки. Температура высокая (до 39°-40°), с резким подъемом и спадом в течение дня, резкая слабость, бледность, вялость. Могут быть признаки воспаления в разных органах (пневмония, например и др.). Возникает при попадании гноеродных микроорганизмов в кровь при загрязненных или плохо обработанных ранах.
Профилактика. Тщательная обработка ран и повреждений, антибиотики.
Помощь. Дезинтоксикация (обильное питье, в/в введение физ. раствора, глюкозы, аскорбинки, гемодез). Антибиотики в больших дозах. Срочная эвакуация в лечебное учреждение.
14.7. Стенокардия. Признаки. Загрудинная боль сжимающего, ноющего характера (жжение), возникающая на пике физической нагрузки.
Помощь. Валидол или нитроглицерин 1т под язык (действие через 3-5 мин), если боль не прошла, прием нитроглицерина можно повторить. При затянувшемся приступе (подозрение на инфаркт) – транспортировка в лечебные учреждения.
14.8. Обморок. Признаки. Бледность кожных покровов, частое сердцебиение, неравномерность дыхания, ощущение внезапной рвоты, похолодение конечностей, потемнение в глазах. Кратковременная потеря сознания.
Помощь. Убедиться, что это не клиническая смерть (3.1). Положить на спину, поднять выпрямленные ноги под углом 60-90°, доступ воздуха, кислород. Привести в сознание: похлопывание по щекам, нажатие на рефлекторные точки (над верхней губой, ногтевые фаланги). Побрызгать на лицо холодной водой, ватка с нашатырным спиртом. После: сладкий горячий чай, отдых, тепло, аскорбинка с глюкозой.
14.9. "Острый живот". (Аппендицит, прободная язва желудка, кишечная непроходимость и другие). Признаки. Острые (чаще внезапные) постоянные или схваткообразные боли в животе. Боли могут распространяться по всему животу или быть ограниченными. Тошнота. Рвота желудочным содержимым или желчью. Часто запор, неотхождение газов. Сухой язык, частый пульс, поверхностное дыхание. Резкая болезненность и напряжение мышц брюшной стенки при ощупывании. Медленно и осторожно надавить пальцами на живот, а потом быстро отдернуть руку – возникает резкая боль, подтверждающая диагноз. Вздутие живота. Повышение температуры тела. В тяжелых случаях возможны шок или коллапс.
Помощь. Абсолютный голод. Холод на область живота. При сильных болях дать обезболивающие (3.3.3). Срочная эвакуация в лечебное учреждение лежа или сидя в зависимости от состояния больного.
14.10. Удаление инородного предмета из глаза и уха.
Глаз. Осмотреть слизистую оболочку: нижнее веко оттягивается вниз, при этом пострадавший смотрит вверх, при осмотре оболочки под верхним веком – наоборот. Соринку осторожно убирают влажной ваткой или кончиком чистого носового платка. Если соринка не удаляется и попытки вызывают резкую болезненность, промыть глаз из пипетки раствором новокаина и не туго забинтовать. Нельзя тереть глаз и вылизывать соринку. Пострадавшего направить в медпункт. При небольших повреждениях роговицы наложить повязку с тетрациклиновой мазью.
Ухо. Не пытаться удалить из уха инородное тело иголками и спичками. Пинцетом можно удалять только хорошо видимые шероховатые удлиненные тела. При вероятности соскальзывания пинцета (гладкие, круглые тела), его использовать запрещено. Пострадавший ложится на бок и ему в слуховой проход закапывают немного воды, растительного масла или слаборозового раствора марганцовки. Через минуту он ложится на другой бок и так лежит, пока инородное тело не выйдет вместе с жидкостью. Мелкие предметы можно удалить промыванием перекисью водорода (раствора марганцовки), пользуясь малой резиновой грушей.
14.11. Поражение глаз ультрафиолетом (Снежная слепота). Признаки. Слезотечение, светобоязнь, покраснение глаз, потеря зрения.
Профилактика. Использование темных очков.
Помощь. Темная повязка на глаза, холодные компрессы, промывание глаз крепко заваренным чаем, закапать витамины (цитраль), в случае выделений – антибиотиковая мазь.
14.12. Изжога. Признаки. Чувство жжения в желудке, по ходу пищевода, за грудиной.
Помощь. Молоко, раствор соды, викалин, викаир, альмагель, аэрон.
14.13. Укус змеи. Профилактика. При путешествиях по опасным районам необходимо иметь резиновые сапоги и свободные брюки из плотной ткани. Если ботинки – брюки заправить в носки. Раздвигать заросли и проверять щели в скалах следует палкой. Змей не стоит пугать и прогонять, безопасней обойти. Участники должны знать и различать ядовитых и не ядовитых змей.
После укуса. Как можно скорее отсосать яд из ранки, постоянно его сплевывая. Продолжительность отсасывания 10-15 мин. Конечность должна быть неподвижной. Противопоказаны прижигания и разрезы места укуса, прием спиртного. Ни в коем случае не накладывать жгут (можно только при укусе кобры выше места укуса на 30-40 мин). Ограничить подвижность конечности, зафиксировать ее в согнутом положении. Обильное питье. В аптечке должна быть противоядная сыворотка, ввести ее в соответствии с инструкцией. Если нет, в/м преднизолон (60-80 мг) или гидрокортизон (100 мг), срочная эвакуация.
14.14. Укус клеща. Профилактика. Перед выходом в район, где есть природные клещевые очаги, все туристы должны сделать прививку. Одежда из гладкой ткани, с плотными манжетами, воротником и капюшоном. Куртка заправлена в брюки, брюки заправлены в носки. Обработка манжет и воротника отпугивающими репеллентами. Периодические само- и взаимные осмотры: в районах повышенной опасности через 1,5 - 2 часа, со средней клещевой опасностью – утром, днем и вечером.
После укуса. Петлю из нитки накинуть на головку клеща у самого основания и плавными вращательными движениями против часовой стрелки вытянуть его из кожи (следить, чтобы хоботок не остался внутри). Для участников без прививок в течение 3-х суток поставить гамма-глобулин, особенно критично. В/м ввести бициллин, либо 5 дней принимать доксициклин (для профилактики болезни Лайма). В идеальном варианте, в течение 2-х суток попасть на пункт серопрофилактики для исследования клеща (его нужно сохранить).
Заболевание. Инкубационный период энцефалита от 1-2 дней до 1-3 месяцев. Симптомы: слабость, потеря аппетита, сонливость, повышение температуры до 37,2 - 37,4°. После чего резкое ухудшение: лихорадка, боли в мышцах, судороги, паралич мышц и дыхания. При первых признаках срочная транспортировка, прикрывать от солнечных лучей, обильное питье.
15. Правила транспортировки пострадавшего в бессознательном состоянии.
Пострадавший может транспортироваться (в зависимости от полученной травмы) в горизонтальном положении лежа на спине с поворотом головы набок, лежа на боку, лежа на животе лицом вниз или с поворотом головы набок - при возникновении рвоты, если пострадавший лежит на спине, голова на затылке, рвотные массы могут попасть в трахею и в легкие. Для предупреждения западания языка его необходимо прикрепить к одежде ниткой, прошитой вдоль языка (горизонтально) или большой булавкой.
16. Помощь тяжело пострадавшему при задержке госпитализации.
1. Поддержка дыхания: следить за проходимостью дыхательных путей, при необходимости проводить искусственную вентиляцию легких.
2. Терапия травматического шока (3.3).
3. Обезболивание (3.3.3).
4. Следить за наложенным жгутом (3.4.1), заменять или подбинтовывать повязки на кровоточащих ранах.
5. Иммобилизация (фиксация) поврежденных конечностей, исправление первичных шин или замена их на новые.
6. Контроль мочеиспускания: сделать утку из подручных средств.
7. Профилактика заражения крови (14.6).
8. Общий уход и питание: Пострадавший должен лежать на ровной поверхности, в тепле (обложить пластиковыми бутылками, фляжками с теплой водой), под голову и конечности при необходимости подкладывают свернутую одежду. Обильное теплое сладкое питье (если не поврежден живот), жидкие каши, бульон. Исключить острые и соленые блюда. При отсутствии через 2-3 дня самостоятельного стула сделать очистительную клизму.
17. Основные правила по применению лекарственных препаратов:
1. Обязательно знать назначение, показания и противопоказания у лекарственных средств, входящих в состав аптеки.
2. Знать дозы, кратность приема, способы применения данных медикаментов (как правило, в одной таблетке или в одной ампуле содержится разовая доза).
3. Смешивать препараты в одном шприце можно, только зная об их совместимости.
4. Запрещено назначать лекарства с просроченным сроком годности.
5. Перед применением препарата – выяснить у пациента переносимость данных лекарств (принимал ли раньше, как было самочувствие, не было ли аллергии и т.д.).
18. Виды инъекций:
Вид |
Эффект |
Место |
1. Подкожные (п/к) |
Через 30 - 40 мин |
Подкожная жировая складка на передней поверхности живота, боковая поверхность плеча |
2.Внутримышечные (в/м) |
Через 15 - 20 мин |
Ягодица (в наружный – верхний квадрант), передняя поверхность бедра |
3. Местно (при травмах для обезболивания) |
На первых минутах |
Ставится непосредственно в место травмы (гематома, припухлость, открытая рана и т.д.) |
|
4. Внутривенные (в/в) |
На первой минуте |
Ставится только человеком, умеющим это делать! |
Если в группе нет участников, владеющих навыками выполнения внутривенных инъекций – ставить препараты внутримышечно, кроме лекарств, показанных только для внутривенного введения.
18.1. Правила выполнения инъекций.
Набрать лекарство из ампулы (не касаясь иглой шприца нестерильных участков). Выдавить пузырьки воздуха из шприца (шприц перевернуть иглой вверх, надавить на поршень). Обработать антисептиком (спирт, йод, зеленка) кожу на месте постановки инъекции. Проколоть кожу, ввести иглу на необходимую глубину (в зависимости от вида инъекции). Выдавить препарат из шприца поршнем. (В экстренных случаях повторное использование шприца у одного и того же пациента возможно в течение суток).
ТАКЖЕ СМОТРИТЕ::
Еще одна статья по десяткам узлов
Литература и материалы по туризму.